
Communication aux points de transition
Retrouvez un ensemble d’actions et de ressources essentielles pour mener à bien un projet d’amélioration de la communication aux points de transitions dans votre institution. Que cela soit entre deux équipes, deux services ou deux institutions, les points de transition sont des périodes critiques dans le parcours de soins. Découvrez quels protocoles standardisés, outils de communication efficaces, et autres axes existent pour vous aider à travailler cette thématique prioritaire.
Vous avez besoin de vous connecter à votre compte (ou d'en créer un) ainsi que de demander l'accès au cours via le bouton à gauche en dessous de l'image.
| Responsable | Laure Istas |
|---|---|
| Dernière mise à jour | 17/12/2024 |
| Temps d'achèvement | 3 heures 20 minutes |
| Membres | 54 |
Partager ce cours
Partager le lien
Partager sur les réseaux sociaux
Partager par email
Veuillez s'inscrire afin de partager ce Communication aux points de transition par email.

Le driver diagramme
La PAQS a développé ce driver diagramme axé sur l’amélioration de la communication aux points de transition sur base d’une recherche de la littérature, de guides pratiques et de recommandations. Il permet de déterminer les actions à mettre en place pour atteindre l’objectif visé d’augmenter l’observance à l’outil de transmission et d’in fine diminuer les évènements indésirables liés à la communication.
Les drivers diagrammes sont dynamiques et peuvent évoluer au cours du projet.
Les sections qui suivent reprennent une par une les déterminants de premier niveau :
1. Processus de transfert
2. Compétences des professionnels
3. Environnement physique et social
4. Implication des bénéficiaires et familles
Dans chacune de ces sections, les déterminants de deuxième niveau sont repris avec ajout de recommandations, outils et actions concrètes qui peuvent vous être utiles dans la mise en place de changements dans votre institution.
Introduction
Voir tout
La PAQS a développé ce driver diagramme axé sur l’amélioration de la communication aux points de transition sur base d’une recherche de la littérature, de guides pratiques et de recommandations. Il permet de déterminer les actions à mettre en place pour atteindre l’objectif visé d’augmenter l’observance à l’outil de transmission et d’in fine diminuer les évènements indésirables liés à la communication.
Les drivers diagrammes sont dynamiques et peuvent évoluer au cours du projet.
Les sections qui suivent reprennent une par une les déterminants de premier niveau :
1. Processus de transfert
2. Compétences des professionnels
3. Environnement physique et social
4. Implication des bénéficiaires et familles
Dans chacune de ces sections, les déterminants de deuxième niveau sont repris avec ajout de recommandations, outils et actions concrètes qui peuvent vous être utiles dans la mise en place de changements dans votre institution.
1. Processus de transfert
Voir tout
Trois éléments sont abordés dans cette partie :
Organisation d'audit d'observation de performance des transmissions lors de changements de pauses et de service/départements
Les audits d'observation sont essentiels pour garantir la qualité des soins, améliorer la sécurité des patients et assurer une communication efficace au sein des services ciblés. Voici pourquoi :
- Amélioration de la communication : Les audits permettent d’évaluer et d’améliorer la communication entre les équipes soignantes, assurant ainsi que les informations essentielles sur les patients sont correctement transmises.
- Réduction des erreurs : En vérifiant l’observance des protocoles de transmission, les audits aident à identifier et à corriger les erreurs potentielles, réduisant ainsi le risque d’erreurs médicales et de complications pour les patients.
- Standardisation des pratiques : Les audits encouragent la standardisation des pratiques de transmission des informations, garantissant que tous les membres du personnel suivent les mêmes procédures et utilisent le même outil de communication.
- Évaluation de la performance : Ils fournissent des données précises sur la performance des équipes soignantes en matière de communication, permettant d’identifier les points forts et les domaines nécessitant des améliorations.
- Formation et sensibilisation : Les résultats des audits servent de base pour la formation continue du personnel, sensibilisant les équipes aux bonnes pratiques de transmission et à l’importance de l’observance des protocoles.
- Amélioration continue : Ils font partie intégrante d’un processus d’amélioration continue, permettant à l’hôpital de suivre les progrès réalisés et d’ajuster les stratégies en fonction des résultats obtenus.
Dans le cadre du collaboratif d’apprentissage, les audits d’observation sur base trimestriel sont exigés pour atteindre l’objectif commun d’amélioration de l’observance à l’outil de transmission (voir la grille d'audit ci-dessus). Les réaliser ne suffit pas, l’importance de la restitution est nécessaire également (voir les points ci-après également). Une brève restitution (5 min) est réalisée à la fin de l’audit d’observation durant laquelle l’observateur fait part de ses impressions générales et partage ses remarques sur les transmissions évaluées.
Disposition d'un tableau de bord de suivi
Les résultats des évaluations sont restitués aux équipes des unités/services participants au moyen par exemple d’un tableau de bord.
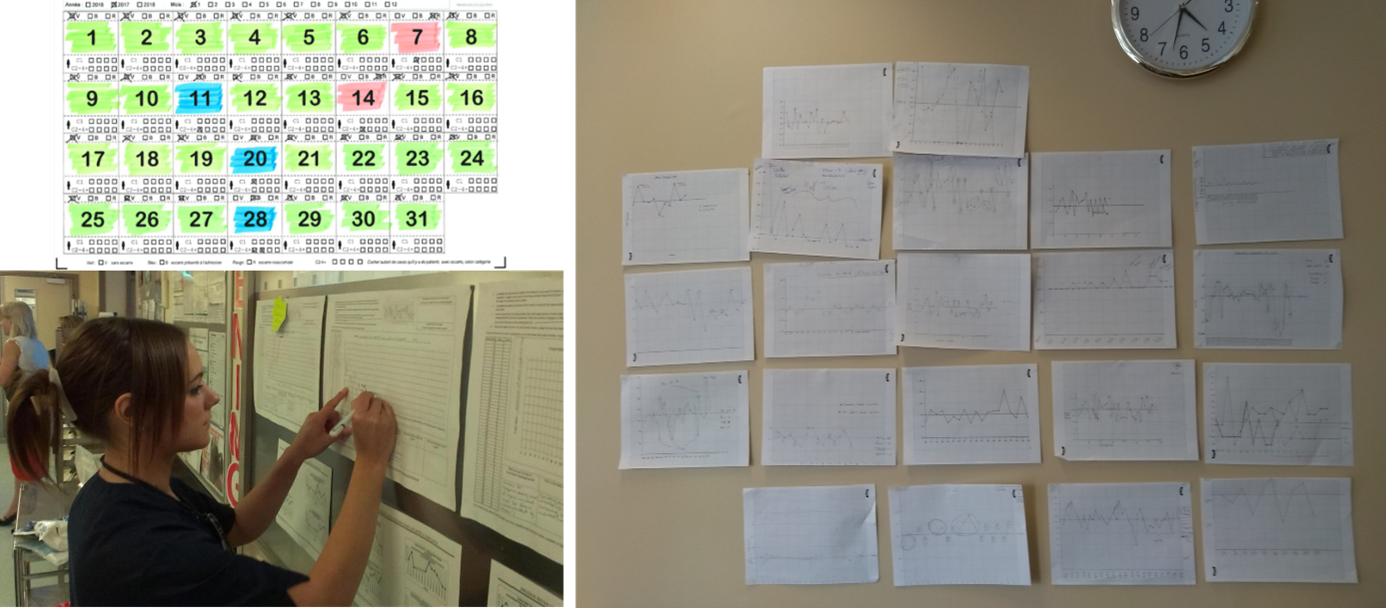
Concrètement, le thème des transmissions, de la communication et du travail d’équipe est intégré dans le travail quotidien ayant pour objectif de pouvoir découvrir les scores d’observance à l’outil de transmission et d’en discuter dans l’unité. Ne compliquer pas la restitution des résultats, utiliser des moyens simples avec l’affiche des scores d’observance dans un run chart ou l’utilisation de tableau avec des couleurs vert, rouge, bleu. Les équipes de terrain n’ont déjà pas assez de temps, n’en perdons pas plus en fournissant des tableaux de bord de suivi compliqués à déchiffrer. Il faut aller droit au but. Les équipes elles-mêmes peuvent également être impliquée dans la mise à jour des tableaux de bord.
En plus d’avoir une discussion autour des indicateurs liés au projet d’amélioration au niveau des unités, il est également important de renvoyer et de discuter les résultats au niveau des niveaux hiérarchiques supérieurs : direction infirmière, médicale, générale, conseil d’administration. Car en effet, le projet n’aura de succès que si le leadership appuie et soutien ces initiatives. Dès lors, la thématique des transmissions, de la communication et du travail d'équipe doit être intégrée dans le programme de sécurité des patients de l'institution. De plus, le suivi des indicateurs liés aux transmissions doit être inclus dans tous les tableaux de bord à tous les niveaux de l'institution.
Organisation de réunions/points de feedback et présentation aux équipes
Ces réunions courtes de style « stand-up » meeting permettent de responsabiliser les collaborateurs en leur faisant prendre conscience de la qualité sous-optimale des transmissions ou de les féliciter justement, de s’assurer de la progression régulière des résultats, de procéder à d’éventuels ajustements et de tirer des leçons. Il s’agit de vérifier la bonne appropriation des recommandations et de constater si la bascule entre le changement de pratiques et le changement de culture se produit et se maintient.
Cette restitution des résultats à l’aide d’un tableau de bord par exemple par rapport à l’utilisation de l’outil de transmission avec les scores des audits trimestriel est essentielle pour garder le momentum autour du projet d’amélioration. Il s’agit d’aller plus loin que la simple lecture des résultats et de s’assurer de l’appropriation des indicateurs par les équipes terrain, d’analyser les résultats (identifier les progrès accomplis et la marge de progression), de déterminer des actions à entreprendre - ces dernières devront également faire l’objet d’un suivi - et d’échanger entre collègues (retour d’expérience). Il est également recommandé d’afficher une synthèse de la réunion (p.ex. dans le desk infirmier) afin de partager les informations et les décisions à tous (p.ex. : les non-présents, l’équipe de nuit, etc.). Il est essentiel que chaque collaborateur s’approprie les données et prenne conscience de l’impact de ces actions dans le processus global d’amélioration des transmissions. Ce temps d’échange a lieu au même rythme que les audits d’observation, soit tous les trois mois pendant la période de mise en œuvre du projet, puis deux fois par an à l’issue de ce dernier.

Cinq points sont abordés dans cette partie :
Définition d'un cadre institutionnel pour les transmissions
La politique institutionnelle doit valoriser l’importance des transmissions, définir leur cadre, les responsabilités associées, les instruments de structuration et les règles de gestion des interruptions. Le cadre de référence institutionnel renforce l’importance accordée aux transmissions au sein de chaque profession et en interdisciplinaire. Il rend explicite les responsabilités à l’égard du processus de transmissions (qui en assume la conduite ? qui est garant de la qualité du processus ? etc.). Il définit la façon de prévenir et de gérer les interruptions. Il définit les identifiants à utiliser pour désigner un patient. Il promeut la communication face-à-face et évite les transmissions téléphoniques ou exclusivement écrites/électroniques, autant que faire se peut. Il précise le concept de structuration des transmissions.
Les directions (médicales et infirmières), soutiennent et s’engagent dans ce projet. Ainsi, la direction valide le cadre de référence institutionnel après consultation des responsables des services. Une fois le cadre institutionnel adopté, celui-ci est diffusé aux services en leur demandant de le compléter et de le préciser en fonction de leurs spécificités.
Définition d'un cadre de service pour les transmissions
Le cadre institutionnel est ensuite soumis aux services, qui le complètent de la façon suivante (liste non exhaustive) :
- Définition du lieu des transmissions, minimisant les distractions, avec accès aux dossiers, à l’imagerie, aux résultats d’examens. Dans la mesure du possible, le collectif préconise des transmissions au lit du patient
- Définition du temps à prévoir et des documents à compléter, à imprimer ou à charger à l’écran en vue des transmissions
- Définition des horaires standardisés et des stratégies de communication de ceux-ci
- Détermination de la préparation attendue des professionnels en vue des transmissions : gestion du temps pour garantir leur disponibilité et leur attention, documents nécessaires disponibles, notes. Les vérifications d'équipements à réaliser (tour de lit, par exemple) seront également précisées.
Les responsables des services mettent ce cadre en consultation au sein de leurs équipes qui définit in fine un logigramme qui explique et décrit de façon séquentielle les actions à mener lors du processus de transfert.
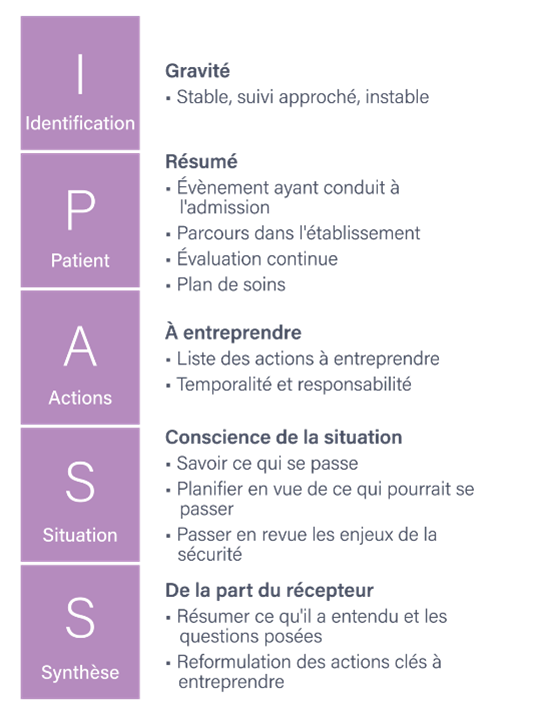
Utilisation d'un outil/une checklist de transmission orale et écrite
L’intervention d’amélioration centrale dans ce collaboratif d’apprentissage est la structuration des transmissions au moyen de l’outil I-PASS. Même si les institutions sont libres d’utiliser d’autres outils. L’I-PASS s’appuie sur une étude reconnue conduite par Starmer et collègues, publiée dans le New England Journal of Medicine et est une simplification de l’outil IPASS THE BATON, « Je passe le relais » en français, promu dans le cadre de TeamSTEPPS.
Néanmoins, il existe d’autres outils de transmissions standardisés dans le monde de la santé. Retrouvez dans le document principal de cette section les outils, leur signification et leur utilité (cf. document ci-dessus) :
- SAED/SBAR ou encore mieux ISBARR
- SHARQ
- Signout
- HANDOFFS
- PACE
- SHARED
- RSVP
- ANTICIPATE
Certaines institutions développement également leur propre grille de transmission afin que les équipes se les approprient. C’est tout à fait possible, tout en se reposant sur des outils qui montrent leurs preuves. Attention à ne pas démultiplier les grilles de transmissions dans une même institution, l’usage d’une, que l’on peut personnaliser au niveau du contenu des lettres, est recommandé. On y retrouve dès lors des éléments précis par spécialité qui sont pertinents.

Ressources additionnelles :
- Recommandations pour un transfert intramuros du patient instable (TIMI)
- Checklist MOVES pour un transfert intramuros d’un patient instable (TIMI)
Procédure patients instables/urgences
En raison des caractéristiques des soins urgents et d’urgence, le transfert des patients critiques se déroule généralement dans un environnement chaotique. La plupart des outils disponibles dans la littérature évaluent les transferts qui se produisent dans des contextes non urgents, lorsque le patient n’est pas dans un état critique – mais plusieurs recommandations existent qui se retrouvent dans la suite des actions et dans le document TIMI et sa checklist pour les transferts intramuros de patients instables.
Intégration d'une structure de transmission dans le DPI
L'intégration la structure de transmission dans le dossier patient informatisé (DPI) offre plusieurs avantages significatifs pour la gestion des transmissions :
- Amélioration de la communication : Assure une transmission cohérente et complète des informations entre les différentes équipes soignantes impliquées dans le suivi du patient. Cela permet une meilleure coordination des soins et une réactivité accrue aux besoins du patient.
- Réduction des erreurs : Diminue le risque d'erreurs médicales en évitant les informations manquantes ou mal communiquées. Une transmission claire et précise des données médicales essentielles aide à garantir des décisions médicales plus précises et appropriées.
- Accessibilité : Facilite l'accès rapide et centralisé aux données patient pour tous les professionnels de santé autorisés, améliorant ainsi l'efficacité des interventions médicales et la continuité des soins.
- Traçabilité : Permet de suivre et d’auditer les transmissions effectuées, ce qui est essentiel pour évaluer la qualité des soins et identifier des domaines d'amélioration potentiels dans les pratiques médicales.
- Gain de temps : Réduit le temps consacré aux transmissions manuelles d'informations et à la recherche de données dispersées. Cela permet aux professionnels de santé de se concentrer davantage sur les soins directs aux patients plutôt que sur la gestion administrative.
- Validation des informations : Permet aux professionnels de santé de vérifier rapidement les détails critiques concernant le patient. En intégrant une structure de transmission dans le DPI, il devient plus facile de confirmer ou de rectifier les informations reçues, réduisant ainsi le risque d'erreurs découlant de malentendus ou d'informations mal interprétées lors des transmissions verbales.
Cette action améliore la fiabilité des données et contribue à une prise en charge plus précise et sécurisée du patient, en assurant que toutes les équipes soignantes disposent des informations correctes et à jour.
Références bibliographiques :
o Suganandam DK. Handoff communication: hallmark of nurses. Indian J Contin Nurs Educ. 2018 Jan-Jun;19(1):12-20.
o Starmer AJ, Spector ND, Srivastava R, et al. Changes in medical errors after implementation of a handoff program. N Engl J Med. 2014;371(19):1803-1812
o Sandlin D.. Improving patient safety by implementing a standardized and consistent approach to hand-off communication Journal of Perianesthesia Nursing. 2007;22(4):289–292
o Agency for Healthcare Research and Quality. TeamSTEPPS®: Communication - Tools and Strategies - Anticipate. Rockville, MD: Agency for Healthcare Research and Quality; [cited 2024 Jul 18]. Disponible sur : https://www.ahrq.gov/teamstepps-program/curriculum/communication/tools/anticipate.html.
o Tortosa-Alted R, Martínez-Segura E, Berenguer-Poblet M, Reverté-Villarroya S. Handover of Critical Patients in Urgent Care and Emergency Settings: A Systematic Review of Validated Assessment Tools. J Clin Med. 2021 Dec 8;10(24):5736. doi: 10.3390/jcm10245736. PMID: 34945032; PMCID: PMC8707112.

Une transmission est un transfert d’information et d’appréciations relatives au patient, de préférence interactif, incluant souvent la remise et la reprise de la responsabilité de prise en charge d’un patient, d’un groupe de patients ou d’un service. Il existe deux types de transferts d'informations :
- Une transmission d'une équipe à une autre qui est temporaire (changement de pause par exemple), faisant partie d’une même unité
- Un transfert définitif qu'on caractérise par un changement d’unité ou de niveau de soins, ou transfert inter ou extra hospitalier.
Présence de l'équipe multidisciplinaire aux transmissions
Le processus de transmission doit comprendre des occasions de discuter de ce que signifient les renseignements, de demander des précisions et de poser des questions. Les responsables du transfert doivent prévoir une communication orale de qualité.
Ce temps de contact permet :
- Un accueil du patient (double identification)
- Des échanges entre responsables de la transmission pour clarifier, pour vérifier, pour actualiser avec l’utilisation d’outils de communication structurée, ex : SBAR, ANTicipate etc. (voir point 1.2)
- La finalisation du processus de transfert de responsabilité par la signature de la check-list par les deux parties
Les services d’appui sont impliqués dans la coordination du transfert et le suivi des soins est assuré :
- Service d’entretien
- Gestion des repas (horaires, régimes, préférences des patients)
- Pharmacie (Coordination de la prescription et de la distribution des médicaments)
- Gestion des rendez-vous
- Gestion des escortes
- Gestion (centrale) des lits
- Autres
Développement d'une brochure/farde/checklist de transfert ente services/départements/institutions
Il existe une liste de contrôle reprenant toutes les étapes qui doivent être accomplies pour préparer le patient avant le transfert. Celle-ci assure que tous les renseignements et documents pertinents sur le patient sont fournis à l’unité receveuse.
Les données essentielles nécessaires pour fournir une qualité de soins élevée aux patients transférés sont les suivantes :
- L’identification du patient
- Identification de l’unité/service de départ (contacts : Médecins, Infirmiers)
- Les prescriptions médicales
- Les besoins prioritaires du patient (to-do list)
- Les critères de sortie (par pathologie/groupe de patients)
- La stabilité physique et psychique des patients
- Le transfert des effets personnels
- Résumé du patient, y compris les motifs de son admission, l’évolution de l’état du patient et les traitements en cours
- Les problèmes et stratégies possibles, si des complications surviennent
- Les allergies connues
- Les résultats d’examens pertinents
- Signes vitaux précédents
Tous les items de la checklist pour le transfert sont complétés lors du transfert.

Conseils
- Engager des professionnels dans la création de la checklist.
- Adapter les checklists de transfert pour les cas particuliers, notamment lors des transferts pédiatriques.

Ressources additionnelles :
- Recommandations pour un transfert extramuros du patient stable (TEM)
- Recommandations pour un transfert intramuros du patient stable (TIM)
Gestion documentaire
Il existe une bonne gestion des documents au niveau de l'unité donneuse afin de s’assurer que les informations essentielles sont transmises à l’unité receveuse dans un délai approprié et d’une façon précise. Au niveau de l’unité de départ, il existe une brochure qui reprend les informations/documents qui doivent être transmis lors d’un transfert du patient. Affichage graphique des informations importantes (tableaux blancs par exemple).
Développer et maintenir des systèmes d’information qui facilitent la capacité des praticiens à accéder aux données nécessaires (disponibilité documents, examens etc.) et à communiquer les uns avec les autres tout au long du continuum de soin.
2. Compétences des professionnels
Voir tout
Le coach joue un rôle clé dans l'assimilation des bonnes pratiques une fois la formation initiale dispensée. Comme il travaille dans les soins au quotidien, il est en mesure d'identifier les occasions d'amélioration les transmissions et le travail en équipe, et de stimuler la mise en œuvre des bonnes pratiques dans son service. De par son positionnement central, il assure le lien entre le terrain et l’équipe projet qu’il tient informée de l’implémentation du projet (succès et freins). Le coaching se distingue de la formation dans le sens qu'il représente une activité permanente, faisant le lien entre la formation et la pratique quotidienne en stimulant et en accompagnant l'appropriation.
Le coach peut soit être nommé par l’équipe de changement (ou en faire partie), soit se porter volontaire mais doit être un professionnel de santé (soignant ou médical) reconnu par ses collègues. Il est conseillé de choisir un collaborateur dynamique qui saura impliquer et motiver son service dans la démarche. Il doit faire en sorte que les collaborateurs connaissent, comprennent et adhèrent au projet. Ils donnent du sens au changement.
Plus spécifiquement, le coach peut être impliqué dans les activités suivantes :
- Présenter les méthodes et les outils dans son service
- Animer des moments de réflexion sur les occasions de les utiliser
- En fin d'intervention ou de journée, proposer quelques instants de réflexion sur les occasions où les bonnes pratiques auraient pu être utilisées et sur la façon dont cela aurait pu se faire
- Reconnaître l'utilisation de ces outils par ses collègues, les féliciter et les encourager
- Collaborer avec l'équipe de changement de son service pour faciliter leur mise en œuvre
- Motiver ses collègues en validant les réussites et en exprimant de l'enthousiasme
- Être à l'écoute de ses collègues, répondre à des questions ou à des demandes d'accompagnement
- Donner à ses collègues un retour (feedback) régulier
- Montrer l'exemple dans sa propre pratique, en matière d'utilisation des outils et de la méthode.

Conseils
Pour assurer une gestion efficace du projet, l'équipe de projet organise des sessions de feedback régulières avec les coaches/champions. Ces rencontres visent à écouter et soutenir ceux-ci, en discutant à la fois des succès obtenus et des difficultés rencontrées, telles que les éventuelles incompréhensions ou dérapages. Ce processus permet de corriger le tir et de veiller à une utilisation saine et optimale des outils à disposition.

Il est essentiel de former les collaborateurs de chaque service aux bonnes pratiques de transmission et de communication. Idéalement, tous les collaborateurs devraient bénéficier d'une formation complète. À minima, cette formation doit être assurée pour tous les cadres et les professionnels ayant une activité clinique. Une telle formation garantit que les informations cruciales sont transmises efficacement, améliorant ainsi la coordination et la qualité des soins.
Formation in situ
Une formation en mode présentiel aux approches et outils liés à la structuration des transmissions et de la communication interprofessionnelle est l’approche la plus connue dans nos institutions.
La durée de la formation doit être définie par l’institution mais à minima une demi-journée est conseillée. La formation peut comprendre les éléments suivants :
- Brève introduction au projet dans l’institution
- Introduction au thème des transmissions - Difficultés et solutions.
- L’outil de transmission utilisé dans l’institution – présentation – démonstration – exercices - simulation (cœur de l’atelier)
Il est recommandé de prévoir également une formation concentrée pour les collaborateurs n’ayant pas d’activité clinique. Ceci leur permet de comprendre ce dont parlent leurs collègues, et permet de faire entrer la qualité des transmissions dans les valeurs institutionnelles.
La PAQS propose également des formations sur le travail d’équipe et la communication structurée. N’hésitez pas à prendre contact avec nous à ce sujet (FORMATIONS | PAQS).
E-learning
Le module de e-learning est un instrument complémentaire à la formation en présentiel. Il vient renforcer les connaissances et compétences. Il peut également être utilisé pour former les nouveaux collaborateurs, entrés dans l’établissement après la fin des formations en présentiel.
Il est toutefois important de se rendre compte que la seule mise à disposition d’un module de e-learning ne suffit pas. Pour qu’un professionnel participe à un module de e-learning, il faut qu’il ait connaissance de ce module (communication de la formation aux professionnels), qu’il trouve un intérêt (argumentaire, promotion), que le temps soit mis à sa disposition (clarification que cela se fait sur le temps de travail), que l’infrastructure pour le suivre soit à sa disposition (accès à un poste dans un lieu tranquille, équipé de carte graphique, de son), qu’il y soit encouragé par sa hiérarchie (information des cadres et promotion par ceux-ci) et qu’une structure d’encadrement émette des rappels à ceux qui ne s’inscrivent pas (mécanismes incitatifs, suivi). L’équipe de projet organise ce processus, en s’appuyant sur les structures existantes dans l’établissement.
Retrouvez des exemples de e-learning disponibles en français :
- Des institutions belges ayant participé au projet - pilote TeamSTEPPS de la PAQS en 2018-2019 ont également déjà développé des e-learnings. Contactez laure.istas@paqs.be pour être mis en contact avec les personnes responsables en interne.
- E-learning HEC : https://www.healthcareexcellence.ca/fr/notre-action/tous-les-programmes/cours-sur-les-notions-essentielles-de-teamstepps-canada/
- E-learning CHUV : https://www.chuv.ch/fr/chuv-home/formation/offre-de-formation/offre-de-formation-detail/formation/teamstepps-e-learning-communication-structuree
Organisation de séances de rattrapage annuel ou de séances d’exercices tous les trois mois
Mettre en place des séances de rattrapage annuel présente de nombreux avantages pour les professionnels de la santé :
- Mise à jour des compétences : Les séances de rattrapage permettent aux professionnels de s’assurer que leurs compétences restent à jour.
- Révision et renforcement des connaissances : Ces séances offrent l'opportunité de revoir et de consolider les connaissances acquises surtout par rapport à l’utilisation de l’outil de transmission.
- Amélioration de la confiance et de la performance : En pratiquant régulièrement, les professionnels renforcent leur confiance et leur compétence dans leurs tâches quotidiennes, ce qui se traduit par une meilleure performance globale.
- Identification et correction des lacunes : Les sessions de rattrapage permettent d'identifier les lacunes dans les connaissances ou les compétences des professionnels et de les corriger avant qu'elles n'affectent les soins aux patients.
- Renforcement de la collaboration et de la communication : En participant à ces séances, les professionnels peuvent partager leurs expériences et leurs défis, ce qui favorise un meilleur travail d'équipe et une communication plus fluide au sein des services
Organisation d'ateliers de simulation
En plus de formations « classiques », la simulation peut offrir un environnement sécurisé et contrôlé pour pratiquer les compétences individuelles de communication et prendre des décisions avec certitude.
- Pratiquer le travail en équipe en simulation
- Attribuer une tâche avec un objectif précis.
- Apprenant motivé pour s’améliorer.
- Fournir un feedback : self feedback, feedback du formateur, du simulateur, des membres de l’équipe, etc.
- Former avec la possibilité de pouvoir recommencer, suivre son niveau d’amélioration.
- Collaboration au sein du groupe d’apprenants
- Safe environment.
- Collégialité/ pas de stress vis-à-vis de la sécurité du patient.
- Volonté d’améliorer son "positionnement" dans l’équipe
Références bibliographiques :
o Saleem M, Khan Z. Healthcare Simulation: An effective way of learning in health care. Pak J Med Sci. 2023 Jul-Aug;39(4):1185-1190. doi: 10.12669/pjms.39.4.7145. PMID: 37492303; PMCID: PMC10364267.
o Lundberg PW, Korndorffer JR. Using simulation to improve systems. Surg Clin North Am. 2015;95(4). doi: 10.1016/j.suc.2015.04.007.
3. Environnement physique et social
Voir tout
La communication est un besoin humain fondamental qui permet de transmettre des émotions, des pensées et des doutes dans le but de parvenir à des accords et de résoudre des problèmes. Ce processus est essentiel pour l'interaction humaine constante, nécessitant la participation de deux personnes ou plus. Grâce à une communication efficace, des normes, des règles et des accords peuvent être établis, permettant de vivre de manière équilibrée et organisée. Les interactions sociales positives découlent souvent d'une bonne communication, favorisant la coopération et la compréhension mutuelle, tandis qu'une mauvaise communication peut entraîner des malentendus et des conflits. Dans des contextes critiques comme la sécurité des patients et le travail en équipe, une communication claire et précise est indispensable pour assurer une transmission d'information fiable et prévenir les erreurs, contribuant ainsi à une meilleure collaboration et à des résultats optimaux.
L'image représente le processus de communication entre deux communicateurs, illustrant comment un message est encodé par l'un et décodé par l'autre, influencé par divers contextes tels que le contexte physique et psychologique, le contexte social, le contexte culturel et le contexte relationnel. La communication est un processus interactif de co-création de sens, où les parties travaillent ensemble pour parvenir à une compréhension commune. Des bruits ou interférences peuvent perturber ce processus.
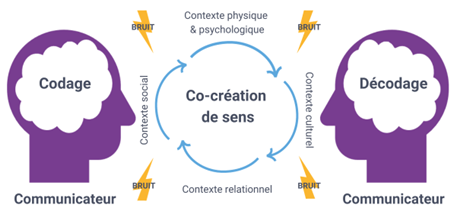
Ces bruits, interférences et défis en matière de communication sont par exemple :
- Barrières linguistiques et culturelles
- Distractions, stress et fatigue
- Proximité physique
- Personnalités et caractères différents
- Charge de travail
- Différents contextes, vocabulaires/jargons et priorités
- Différents styles de communication
- Conflit
- Manque de vérification de l’information
- Changements d’équipes
Considérer ces facteurs est crucial pour assurer une communication claire et efficace. On peut par exemple former les individus à la communication non violente, à la structure et au ton de la voix, ainsi qu'à l'importance de la communication non verbale.
Formation à la communication non-violente
La communication relationnelle et le savoir être relationnel englobent un ensemble de compétences et de principes essentiels pour établir des relations humaines harmonieuses et efficaces.
La Communication Non Violente, développée par Marshall B. Rosenberg, est une approche pragmatique pour une communication claire et empathique :
- Parler en « JE » : Exprimer ses sentiments et ses besoins personnels sans accuser ni blâmer l'autre. Cela permet de responsabiliser ses propres émotions et besoins.
- Apprendre à observer sans interpréter : Faire des observations objectives plutôt que d'interpréter les intentions ou les motivations de l'autre. Cela aide à éviter les malentendus.
- Distinguer le besoin du désir : Identifier clairement les besoins fondamentaux qui sous-tendent nos demandes, plutôt que de se concentrer uniquement sur les désirs superficiels.
- Formuler une demande (différent d’une exigence) : Exprimer de manière constructive ce que l'on souhaite, tout en laissant à l'autre la liberté de choisir d'y répondre ou non, sans pression.
Pour le récepteur, plusieurs compétences sont essentielles pour une écoute efficace et empathique :
- Nos filtres : Reconnaître que notre propre expérience, nos valeurs et nos croyances peuvent influencer la manière dont nous percevons et comprenons les messages des autres.
- L’écoute active et le silence : Pratiquer une écoute attentive et respectueuse, ce qui inclut savoir quand écouter activement et quand simplement être présent en silence.
- Les questions ouvertes et la reformulation : Utiliser des questions ouvertes pour encourager l'expression complète de l'autre et reformuler pour clarifier et vérifier la compréhension.
- Écouter son ressenti : Être conscient de ses propres réactions émotionnelles face à ce qui est communiqué, ce qui permet de mieux comprendre l'impact émotionnel des interactions.
En résumé, la Communication Non Violente et les compétences relationnelles discutées favorisent une communication authentique, respectueuse et empathique. Elles permettent non seulement de mieux comprendre les autres, mais aussi de créer des relations basées sur la confiance, l'empathie et la satisfaction mutuelle des besoins fondamentaux.
Plusieurs organismes de formations existent et proposent des formations de ce type en Belgique tout comme (et bien d’autres encore) :
https://www.bruxellesformation.brussels/
Formation à la structure/ton/voix et communication non verbale
La règle des 3 V selon Albert Mehrabian est un concept clé en communication, particulièrement dans le domaine de la communication non-verbale. Elle se réfère à trois éléments distincts mais interconnectés de la communication :
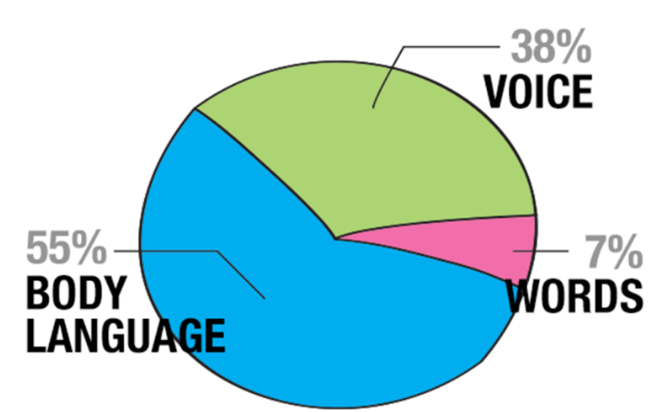
- Verbal (les mots) (7%) : C'est le contenu littéral des mots utilisés dans la communication. Cela inclut ce que vous dites, que ce soit à l'écrit ou à l'oral.
- Vocal (la voix) (38%) : Il s'agit du ton de la voix, de l'intonation, du rythme et de toutes les nuances vocales utilisées pour transmettre le message. La manière dont vous dites quelque chose peut souvent affecter la signification du message autant, voire plus que les mots eux-mêmes.
- Visuel (le corps) (55%): Cela englobe tous les aspects de la communication non-verbale, y compris les gestes, les expressions faciales, la posture, le contact visuel et tout langage corporel utilisé pendant la communication.
Ainsi, pour contrôler efficacement sa communication interpersonnelle, il est crucial de non seulement choisir soigneusement les mots que l'on utilise (verbal), mais aussi d'être conscient de la manière dont on les dit (vocal) et de ce que notre corps communique simultanément (visuel). Cela garantit une communication claire et cohérente, renforçant ainsi la compréhension et la relation avec son interlocuteur.
Voici sept règles d’or à intégrer dans une formation à ce sujet :
- Éviter les signes de nervosité - Attention aux gestes ou signaux inconscients (interprétés de manière négative) : tics de langage, signes de nervosité, …
- Maîtriser sa posture - Portez également attention à sa posture. Pour être perçu comme : décontracté, assuré, en position de force, rassurant ?
- Moduler le ton de sa voix - Travailler sa respiration et bien articuler chaque mot. Le truc : la lecture à voix haute !
- Adopter une gestuelle ouverte - Bras ouverts avec les paumes tournées vers votre interlocuteur. Eviter tout geste « enfermement » (bras croisés, tête baissée, mains cachées derrière le dos). Mauvais exemple : Regarder son téléphone.
- Maintenir le contact visuel - Maintenir autant que possible un contact visuel avec son interlocuteur. Franchise et de transparence.
- Adopter la bonne distance corporelle - Ne pas mettre son interlocuteur mal à l’aise, soit en ne respectant pas la distance physique qu’il souhaite maintenir soit en réagissant mal à ses accolades ou poignées de main.
- Sourire - Véritable priorité

Il est crucial d'avoir un local spécifique pour réaliser des transmissions de soins entre équipes. Dans la mesure du possible, choisissez un endroit pour effectuer le transfert qui est calme, exempt de distractions, et où le nombre d'interruptions demeure minime. Quels en sont les bénéfices ?

1. Confidentialité et respect de la vie privée : Les transmissions de soins peuvent contenir des informations médicales confidentielles sur les patients. Un local spécifique permet de protéger la vie privée des patients et de respecter les normes de confidentialité élevées requises par les lois et régulations médicales.
2. Réduction du bruit et distractions : Un espace dédié réduit le risque de perturbations extérieures, comme le bruit ambiant des couloirs ou des autres activités cliniques. (Cf. Point 3.1 Réduction des interruptions impromptues)
3. Amélioration de la communication : Un environnement calme et approprié permet aux professionnels de santé de se concentrer sur les informations transmises. Cela réduit les risques d'erreurs de communication et améliore la transmission précise des informations cruciales pour les soins des patients.
4. Sécurité des informations et précision des transmissions : Un local spécifique pour les transmissions permet de maintenir des standards élevés en matière de sécurité des informations. Cela inclut la précision des informations transmises concernant les traitements, les allergies, les médicaments et autres données essentielles pour la continuité des soins. (Des aides visuelles peuvent également proposées voir ci-après)
5. Formation et supervision : Ces espaces peuvent également servir de lieux de formation et de supervision pour les professionnels de santé, où des cas cliniques peuvent être discutés, des techniques de soins partagées et où des évaluations peuvent être menées pour améliorer les pratiques cliniques.
6. Réduction des erreurs : Une communication précise et complète entre les équipes réduit les risques d'erreurs médicales, ce qui est essentiel pour améliorer la sécurité des patients et la qualité des soins dispensés.
7. Coordination des soins : Faciliter les transmissions efficaces entre les équipes permet une meilleure coordination des soins. Cela favorise une approche intégrée et multidisciplinaire qui est bénéfique pour la gestion des cas complexes et chroniques.
En plus d’avoir ce local aménagé, pensez également à ces deux éléments suivants :
Tableau visuel de transmissions
Un tableau visuel des patients pour les transmissions, intégrant la consultation du dossier informatisé du patient, est une représentation organisée et accessible des informations critiques sur chaque patient, facilitant ainsi les échanges clairs et efficaces entre les équipes de soins. Ce tableau peut être informatisé ou non.
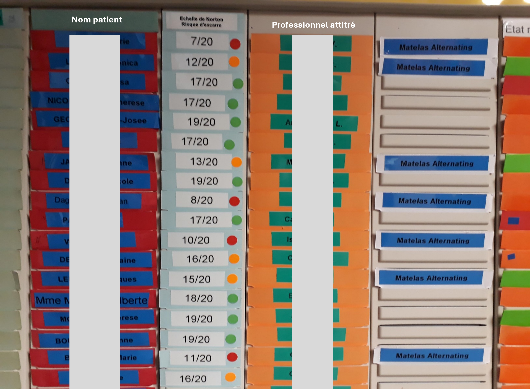
Image tableau visuel affiché dans la résidence MR.S Le Chalon à Chimay
Affichage de l'outil de transmission
L'utilisation d'un affichage visuel de l'outil de transmission utilisé dans le service, aide comme rappel visuel ou de support mnémonique, afin de faciliter la communication claire et efficace entre les équipes de soins.
Références bibliographiques :
o The Joint Commission. National Patient Safety Goals Effective January 2020. Disponible sur : https://www.jointcommission.org/standards/national-patient-safety-goals/
o Agency for Healthcare Research and Quality. Communication and Optimal Resolution (CANDOR) Toolkit. Disponible sur : https://psnet.ahrq.gov/primer/communication-and-resolution-after-adverse-events
o HealthIT.gov. Security and Privacy. Disponible sur : https://www.healthit.gov/topic/privacy-security-and-hipaa/security-and-privacy
o Institute for Healthcare Improvement. Patient safety. Disponible sur : http://www.ihi.org/topics/patientsafety/Pages/default.aspx

Dans le driver diagramme sont mentionnées trois propositions d’action afin de réduire les interruptions impromptues : des horaires standardisés pour les transmissions entre shift/pauses, désigner une personne responsable sonnette, créer une pancarte/affiche « occupé » - bien d’autres existent encore. Voici les informations essentielles ainsi que les recommandations à suivre pour garantir une gestion des interruptions vis-à-vis d’autres collègues et envers les patients, leurs familles et les visiteurs.
Tout d’abord, le cadre de référence institutionnel définit la façon de prévenir les interruptions ou de gérer ces interruptions (demander aux personnes qui doivent absolument prendre des appels (garde) de sortir de la salle pour les prendre, ne pas tolérer le brouhaha ou les conversations séparées, etc.). Dans les services, les responsabilités pour la mise en œuvre du cadre institutionnel sont définies. Les interruptions durant les transmissions, ainsi que leur gestion, font l’objet d’une évaluation régulière.
Pour planifier des périodes sans interruption lors des transmissions à l'hôpital, voici quelques idées :
- Bloquer des créneaux horaires : Réserver des créneaux spécifiques pour les transmissions, comme les débuts de quart, où les interruptions sont interdites sauf en cas d'urgence.
 Créer des espaces dédiés :
Aménager des zones calmes, comme des salles de transmission, où les
interruptions sont limitées. Un local fermé par une porte vitrée par exemple permet de voir qu’une
transmission est en cours (Voir point
également 3.2 Aménagement d'un local spécifique aux transmissions)
Créer des espaces dédiés :
Aménager des zones calmes, comme des salles de transmission, où les
interruptions sont limitées. Un local fermé par une porte vitrée par exemple permet de voir qu’une
transmission est en cours (Voir point
également 3.2 Aménagement d'un local spécifique aux transmissions)

- Utiliser des signaux visuels : Mettre en place des indicateurs visuels (panneaux « occupé », lumières rouge/verte) pour signaler que des transmissions sont en cours.
- Mettre en place des gardes-barrières : Désigner une personne pour filtrer les interruptions pendant les transmissions.
- Encourager la discipline : Former le personnel sur l’importance de respecter ces périodes sans interruption et sur les conséquences d’une mauvaise transmission d’informations.
- Intégrer la technologie : Diminuer le volume des alertes pour minimiser les interruptions non essentielles.
Ces stratégies peuvent aider à créer un environnement propice à des transmissions d'informations claires et complètes, réduisant ainsi les erreurs et améliorant la qualité des soins
Pour gérer les interruptions des patients et de leurs familles, voici quelques suggestions supplémentaires :
- Informer les patients et leurs familles : Expliquez l’importance des transmissions sans interruption pour la sécurité et la qualité des soins, et fournissez des informations sur les moments où ils peuvent poser des questions.
- Développer des protocoles d'attente : Créez des zones d'attente avec des ressources d'information (brochures, vidéos) pour les familles pendant les périodes de transmission.
- Utiliser des médiateurs : Désignez des membres du personnel ou des bénévoles pour répondre aux questions des familles et filtrer les interruptions non urgentes pendant ces périodes cruciales.
- Mise en place de points de contact désignés : Informez les familles sur les personnes et les moments précis où ils peuvent obtenir des informations sur l'état de leurs proches, en dehors des périodes de transmission.
Références bibliographiques :
o Agency for Healthcare Research and Quality (AHRQ). Improving Handoff Communications: Implementing a Safer Handoff Process. Disponible sur: https://www.ahrq.gov/patient-safety/resources/improving-handoff/index.html
o Hughes RG, editor. Patient Safety and Quality: An Evidence-Based Handbook for Nurses. Rockville (MD): Agency for Healthcare Research and Quality (US); 2008 Apr. Disponible sur: https://www.ncbi.nlm.nih.gov/books/NBK2651/
o World Health Organization (WHO). Clinical Handover and Patient Safety: Literature Review Report. Disponible sur: https://www.who.int/patientsafety/topics/communication/literature_review/en/
o Relihan E, O'Brien V, O'Hara S, Silke B. Reducing interruptions during medication administration: the role of systems and processes. J Nurs Care Qual. 2010 Oct-Dec;25(4):287-94. doi: 10.1097/NCQ.0b013e3181d652a5.
4. Implication des bénéficiaires et familles
Voir tout
Trois points sont abordés dans cette partie :
Transmission au chevet du patient
Les transmissions dans le bureau infirmier sont souvent longues et diminuent le temps de présence auprès des bénéficiaires de soins, la qualité de l’information est inégale et les écrits sont lacunaires. Assurer la qualité des soins c’est également prendre en compte la dimension « centrée sur le patient » en proposant une transmission au lit du patient. Un point est essentiel pour assurer un partenariat avec le bénéficiaire de soins (patient, résident) et une prise de décision partagée. Elle permet également une anticipation des soins et offre un regard croisé entre les professionnels et les patients et leurs proches. Les alertes cliniques sont par ailleurs plus rapidement identifiées et partagées.
La sécurité et le confort du patient sont assurés tout au long du processus de transmission en collaboration avec le patient. Soit :
- Les préférences du patient : besoins, attentes, demandes ;
- Position du patient et les moyens utilisés pour le transport ;
- Le contrôle de la douleur ;
- L’application des principes d’hygiène hospitalière ;
- Equipements médicaux (respiratoire, cathéters, sondes, drains, contention, etc.).
Déroulé d'une transmission au lit du patient
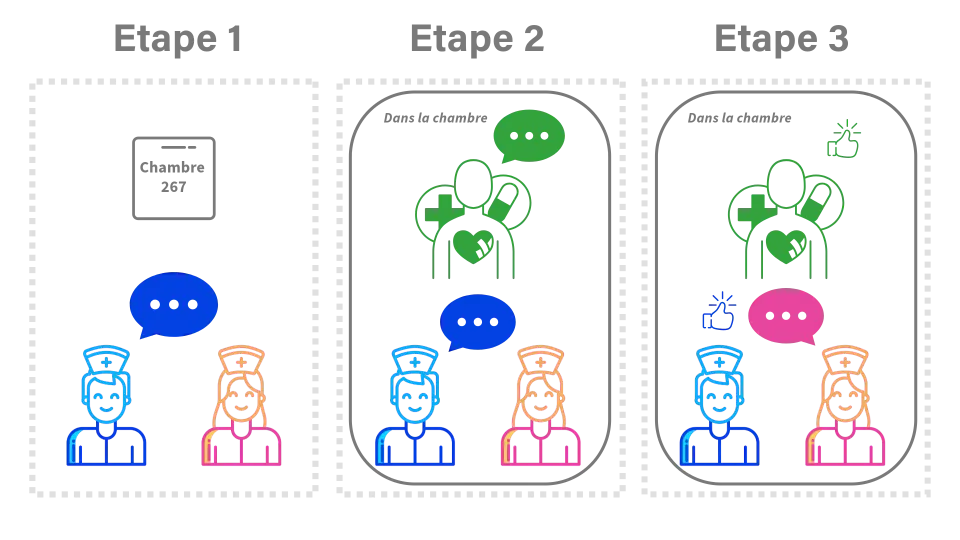
Concrètement, les transmissions au lit du patient débutent devant la chambre où le motif d’hospitalisation, les antécédents primordiaux et les sujets délicats sont nommés. Puis, en chambre, l’infirmier qui termine sa pause/shift introduit au patient l’infirmière qui prend le relais.
L’identitovigilance est réalisée puis l’infirmier transmet la situation actuelle en utilisant la structure de transmission choisie (ex. I-PASS). l’infirmière prenant la relève effectue un tour de lit guidé par l’infirmier sortant où les signes cliniques et paracliniques ciblés sont évalués en commun. Le projet du jour et de devenir du bénéficiaire sont établis en partenariat. En fin transmission, le patient est invité à partager ses besoins et ses préoccupations. l’infirmière prenant la relève résume et reformule les informations reçues, clôt la transmission et informe le patient des interventions prévues. Le temps alloué en moyenne est de deux minutes par patient.
Lorsqu’un partenariat patient n’est pas possible (agitation, refus), les transmissions se font devant la porte.

Ressources :
3 outils sont à votre disposition en ressources additionnelles ci-dessous.
Des risques ?
Un temps de transmission variable, peut diminuer les échanges informels entre l’équipe et ne permet pas toujours d’assurer la confidentialité dans les chambres à plusieurs lits. Néanmoins, ce changement de culture institutionnelle permet une valorisation du rôle infirmier, un renforcement de la priorisation des actions, une satisfaction des patients, une meilleure structuration des transmissions, un renforcement de la documentation écrite et une diminution du nombre d’erreurs. Le temps de transmission passé au bureau est rendu au patient.

Conseils
Optimiser la préparation/adhésion du patient à ce type de transmission par une information adaptée au patient et, si besoin, sa famille (brochure informative). Le patient et la famille comprennent alors les conséquences en termes de bénéfices de soins et en termes d’assurance du transfert de responsabilité.
Références bibliographiques :
o Rashiti K, Roussey C, Schneider P, Ortoleva Bucher C, Delmas P, Abt M. Transmissions infirmières au lit du patient: c'est possible! Soins infirmiers. 2023 Sep;(62):9-13. Available from: https://arodes.hes-so.ch/record/12907/files/RashitiEtal_2023_Transmissions-au-lit-du-patient_low.pdf
o Dorvil B. The secrets to successful nurse bedside shift report implementation and sustainability. Nurs Manage. 2018 Jun;49(6):20-25. doi: 10.1097/01.NUMA.0000533770.12758.44. PMID: 29750777; PMCID: PMC5976230.
o Jimmerson J, Wright P, Cowan PA, King-Jones T, Beverly CJ, Curran G. Bedside shift report: Nurses opinions based on their experiences. Nurs Open. 2021 May;8(3):1393-1405. doi: 10.1002/nop2.755. Epub 2020 Dec 30. PMID: 33377621; PMCID: PMC8046089.

Faisant face au changement de culture qui considère le patient comme un membre de l’équipe de soins. Le partenariat avec lui ou elle est rendu possible par la prise de conscience de ses connaissances sur sa pathologie. Mieux informé et vivant au quotidien avec elle, son regard et son ressenti sont une plus-value dans la prise en charge.
Dans cette optique, il est primordial d’inciter les patients à s’exprimer, notamment sur leurs inquiétudes et leurs préoccupations, à poser des questions afin de s’assurer qu’ils ont bien compris toutes les informations transmisses, à s’entourer de leurs proches afin de bénéficier de leur soutien et à être proactifs.
L’implication des patients et des familles dans les soins peut être bénéfique à de nombreux points de vue tels qu’une meilleure adhésion thérapeutique, une amélioration de la qualité des soins ou encore une meilleure satisfaction du patient. Leur implication dans les transmissions l’est tout autant. En y participant, le patient peut exprimer son incompréhension, corriger une information le concernant ou encore être sensibilisé au processus d’éducation thérapeutique (préparation à la sortie, gestion de la maladie et ses traitements, prévention des complications, etc.).
Pour se faire plusieurs idées d’actions sont possibles.
Feuillet à disposition pour la prise de note (journal du patient)
|
Objectif |
Récolter des informations détaillées sur les expériences positives et négatives de patients/résidents concernant leurs soins grâce aux annotations dans le journal. Ce journal peut également être utile pour les patients/résidents afin d’y noter des sujets qu’il/elle souhaiterait aborder plus tard. Pour les professionnels, le contenu du journal peut parfois être confrontant et initier un changement de comportement. |
|
Description |
Un journal du patient/résident est un document dans lequel le patient/résident annote ce qui s’est passé et ce qu’il en a tiré. Il peut y ajouter des commentaires sur le comportement du personnel ou sur son environnement physique ainsi que des émotions personnelles. Un journal n’est pas la seule manière de récolter ces informations, on peut avoir recourt à des vidéos, des photos, enregistrements vocaux ou des dessins. |
|
Caractéristiques |
|

Tableau blanc en chambre

L’utilisation d’un tableau blanc affiché dans les chambres est un moyen simple et efficace pour inviter les patients à s’impliquer dans leurs soins. Outre son utilisation simple et interactive, il offre de nombreux avantages : donner un support écrit pour le partage de l’information (à la fois entre les différents professionnels de santé et avec les patients et ses proches), rendre visible le programme de soins, laisser une trace écrite des informations clés ou encore favoriser la préparation de la sortie.
Il est recommandé de choisir un tableau blanc effaçable disposant de plusieurs zones de texte (il est possible de les délimiter par du ruban adhésif de couleur). Une zone est dédiée à chaque métier (y compris une pour le patient) afin de favoriser l’échange interdisciplinaire. Il est complété, puis mis à jour durant les transmissions – la fraicheur de l’information est essentielle. Il permet d’identifier entre autres le nom des responsables, leur numéro de téléphone (DECT/bipeur), la nature des soins et des examens, l’information concernant le déroulement de la journée, etc. Les patients sont invités à partager leur humeur du jour ou toute autre information qu’ils jugeraient pertinente (ex. : douleur). Il est possible d’utiliser des émoticônes pour les enfants.
« Qu'est ce qui est important pour vous ? »

Dans un article paru en 2012 dans le New England Journal of Medicine (NEJM 2012; 366:780-781), le Dr Michael Barry et Susan Edgman-Levitan proposent de poser la question « Qu'est-ce qui est important pour vous ? » (What matters to you?) en plus du classique « Quel est le problème ? » (What's the matter?). Leur ambition était de sensibiliser les cliniciens aux éléments importants de la vie de leurs patients qui pourraient donner lieu à des plans de soins plus personnalisés. Ce dialogue peut s’opérer lors des transmissions. Il s’agit d’aller plus loin dans l’échange en créant une relation de confiance, permettant au patient d’exprimer ce qui compte vraiment pour lui à travers trois étapes :
1. Demander ce qui est important : La question « Qu’est-ce qui compte pour vous ? » peut être posée sous plusieurs formes. L’important n’est pas d’utiliser la phrase exacte, mais de créer une relation, de comprendre la personne dans le contexte de sa propre vie et des choses qui sont les plus importantes pour elle. Ainsi, la question au patient pourrait prendre les formes suivantes :
- Quelles sont les éléments qui sont importants pour vous en ce moment ?
- Que souhaiteriez-vous accomplir ?/Qu’aimeriez-vous accomplir ?
- Quand vous passez une bonne journée, quelles sont les choses qui y contribuent ?
- Qu’est-ce qui est essentiel pour vous ?
2. Écouter ce qui est important
3. Prendre en considération ce qui est important. Après que le patient se soit exprimé, il est recommandé de reformuler ce qui semble être l’essentiel et d’interpeller le patient en lui demandant si c’est bien correct, en lui laissant temps de répondre et en corrigeant sa synthèse si nécessaire.
Dans bien des cas, ce type de conversation apportera au professionnel des éléments pour mieux réaliser sa mission, tout en offrant un meilleur épanouissement au patient – c’est souvent une relation gagnant-gagnant. Cet échange peut avoir lieu lors de transmissions au lit du patient (avec utilisation du tableau blanc ou du journal par exemple) ou de manière informelle puis partagés avec d’autres collègues ou retranscrits dans le DPI.
Références bibliographiques :
o Jonckheere, A., De Coster, P., & Bouzette, A. L’implémentation d’un tableau de communication dans les chambres d’une unité de soins permet-elle d’améliorer la satisfaction des patients hospitalisés?
o N’Diaye N., Simoncelli, Samson J. Guide opérationnel - Implication de la famille dans les unités de soins intensifs pédiatriques. Unité d’évaluation des technologies et des modes d’intervention en santé du CHU Sainte-Justine, Université de Montréal (septembre 2014)
o Staines A., Coelho V., Gutnick D.-N., Mattelet A., Louiset M (2020). « Qu’est-ce qui est important pour vous ? » Amorcer le partenariat avec le patient et ses proches
o Building better communication between staff, patients and carers. Walsall Healthcare NHS Trust. 2019 Jan 3 [cited 2024 Jun 28]. Available from: https://www.walsallhealthcare.nhs.uk/news/2019/01/03/building-better-communication-between-staff-patients-and-carers/