
Communication aux points de transition
Retrouvez un ensemble d’actions et de ressources essentielles pour mener à bien un projet d’amélioration de la communication aux points de transitions dans votre institution. Que cela soit entre deux équipes, deux services ou deux institutions, les points de transition sont des périodes critiques dans le parcours de soins. Découvrez quels protocoles standardisés, outils de communication efficaces, et autres axes existent pour vous aider à travailler cette thématique prioritaire.
Vous avez besoin de vous connecter à votre compte (ou d'en créer un) ainsi que de demander l'accès au cours via le bouton à gauche en dessous de l'image.
| Verantwoordelijke | Laure Istas |
|---|---|
| Laatst bijgewerkt | 17-12-2024 |
| Doorlooptijd | 3 uur 20 minuten |
| Leden | 54 |
Deel deze cursus
Koppeling delen
Deel op sociale media
Delen via email
Alsjeblieft in te loggen om dit te delen Communication aux points de transition via e-mail.

Le driver diagramme
La PAQS a développé ce driver diagramme axé sur l’amélioration de la communication aux points de transition sur base d’une recherche de la littérature, de guides pratiques et de recommandations. Il permet de déterminer les actions à mettre en place pour atteindre l’objectif visé d’augmenter l’observance à l’outil de transmission et d’in fine diminuer les évènements indésirables liés à la communication.
Les drivers diagrammes sont dynamiques et peuvent évoluer au cours du projet.
Les sections qui suivent reprennent une par une les déterminants de premier niveau :
1. Processus de transfert
2. Compétences des professionnels
3. Environnement physique et social
4. Implication des bénéficiaires et familles
Dans chacune de ces sections, les déterminants de deuxième niveau sont repris avec ajout de recommandations, outils et actions concrètes qui peuvent vous être utiles dans la mise en place de changements dans votre institution.
1. Processus de transfert
Bekijk alle
Trois éléments sont abordés dans cette partie :
Organisation d'audit d'observation de performance des transmissions lors de changements de pauses et de service/départements
Les audits d'observation sont essentiels pour garantir la qualité des soins, améliorer la sécurité des patients et assurer une communication efficace au sein des services ciblés. Voici pourquoi :
- Amélioration de la communication : Les audits permettent d’évaluer et d’améliorer la communication entre les équipes soignantes, assurant ainsi que les informations essentielles sur les patients sont correctement transmises.
- Réduction des erreurs : En vérifiant l’observance des protocoles de transmission, les audits aident à identifier et à corriger les erreurs potentielles, réduisant ainsi le risque d’erreurs médicales et de complications pour les patients.
- Standardisation des pratiques : Les audits encouragent la standardisation des pratiques de transmission des informations, garantissant que tous les membres du personnel suivent les mêmes procédures et utilisent le même outil de communication.
- Évaluation de la performance : Ils fournissent des données précises sur la performance des équipes soignantes en matière de communication, permettant d’identifier les points forts et les domaines nécessitant des améliorations.
- Formation et sensibilisation : Les résultats des audits servent de base pour la formation continue du personnel, sensibilisant les équipes aux bonnes pratiques de transmission et à l’importance de l’observance des protocoles.
- Amélioration continue : Ils font partie intégrante d’un processus d’amélioration continue, permettant à l’hôpital de suivre les progrès réalisés et d’ajuster les stratégies en fonction des résultats obtenus.
Dans le cadre du collaboratif d’apprentissage, les audits d’observation sur base trimestriel sont exigés pour atteindre l’objectif commun d’amélioration de l’observance à l’outil de transmission (voir la grille d'audit ci-dessus). Les réaliser ne suffit pas, l’importance de la restitution est nécessaire également (voir les points ci-après également). Une brève restitution (5 min) est réalisée à la fin de l’audit d’observation durant laquelle l’observateur fait part de ses impressions générales et partage ses remarques sur les transmissions évaluées.
Disposition d'un tableau de bord de suivi
Les résultats des évaluations sont restitués aux équipes des unités/services participants au moyen par exemple d’un tableau de bord.
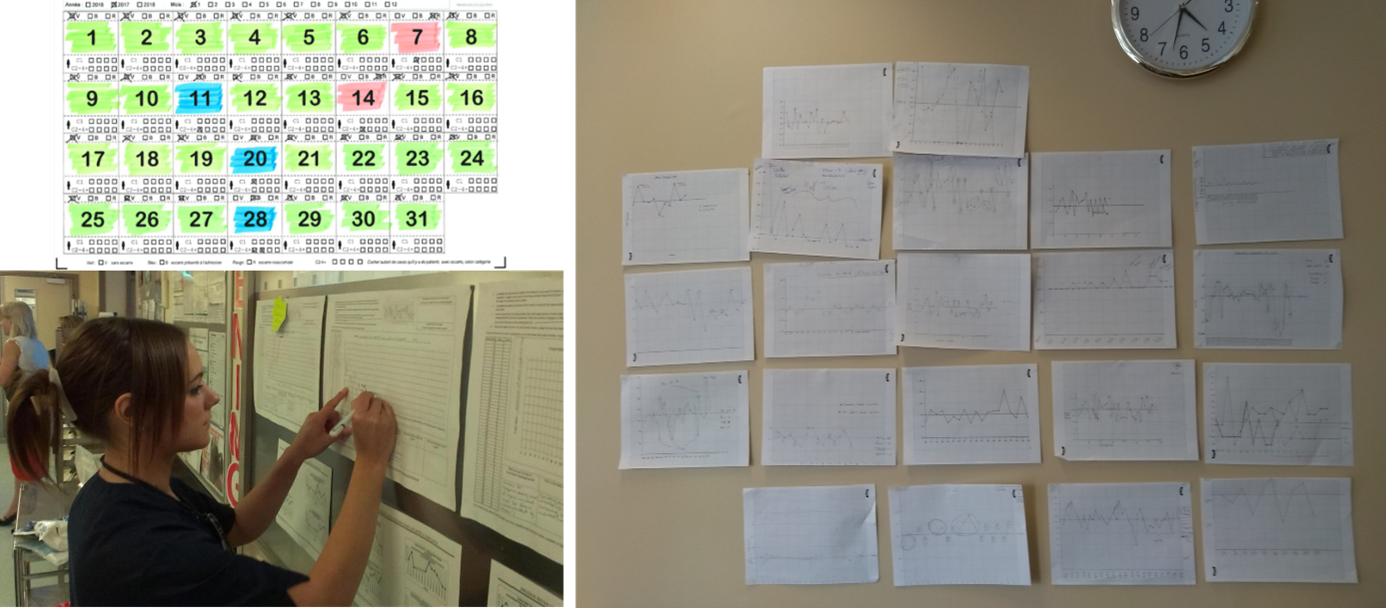
Concrètement, le thème des transmissions, de la communication et du travail d’équipe est intégré dans le travail quotidien ayant pour objectif de pouvoir découvrir les scores d’observance à l’outil de transmission et d’en discuter dans l’unité. Ne compliquer pas la restitution des résultats, utiliser des moyens simples avec l’affiche des scores d’observance dans un run chart ou l’utilisation de tableau avec des couleurs vert, rouge, bleu. Les équipes de terrain n’ont déjà pas assez de temps, n’en perdons pas plus en fournissant des tableaux de bord de suivi compliqués à déchiffrer. Il faut aller droit au but. Les équipes elles-mêmes peuvent également être impliquée dans la mise à jour des tableaux de bord.
En plus d’avoir une discussion autour des indicateurs liés au projet d’amélioration au niveau des unités, il est également important de renvoyer et de discuter les résultats au niveau des niveaux hiérarchiques supérieurs : direction infirmière, médicale, générale, conseil d’administration. Car en effet, le projet n’aura de succès que si le leadership appuie et soutien ces initiatives. Dès lors, la thématique des transmissions, de la communication et du travail d'équipe doit être intégrée dans le programme de sécurité des patients de l'institution. De plus, le suivi des indicateurs liés aux transmissions doit être inclus dans tous les tableaux de bord à tous les niveaux de l'institution.
Organisation de réunions/points de feedback et présentation aux équipes
Ces réunions courtes de style « stand-up » meeting permettent de responsabiliser les collaborateurs en leur faisant prendre conscience de la qualité sous-optimale des transmissions ou de les féliciter justement, de s’assurer de la progression régulière des résultats, de procéder à d’éventuels ajustements et de tirer des leçons. Il s’agit de vérifier la bonne appropriation des recommandations et de constater si la bascule entre le changement de pratiques et le changement de culture se produit et se maintient.
Cette restitution des résultats à l’aide d’un tableau de bord par exemple par rapport à l’utilisation de l’outil de transmission avec les scores des audits trimestriel est essentielle pour garder le momentum autour du projet d’amélioration. Il s’agit d’aller plus loin que la simple lecture des résultats et de s’assurer de l’appropriation des indicateurs par les équipes terrain, d’analyser les résultats (identifier les progrès accomplis et la marge de progression), de déterminer des actions à entreprendre - ces dernières devront également faire l’objet d’un suivi - et d’échanger entre collègues (retour d’expérience). Il est également recommandé d’afficher une synthèse de la réunion (p.ex. dans le desk infirmier) afin de partager les informations et les décisions à tous (p.ex. : les non-présents, l’équipe de nuit, etc.). Il est essentiel que chaque collaborateur s’approprie les données et prenne conscience de l’impact de ces actions dans le processus global d’amélioration des transmissions. Ce temps d’échange a lieu au même rythme que les audits d’observation, soit tous les trois mois pendant la période de mise en œuvre du projet, puis deux fois par an à l’issue de ce dernier.

Cinq points sont abordés dans cette partie :
Définition d'un cadre institutionnel pour les transmissions
La politique institutionnelle doit valoriser l’importance des transmissions, définir leur cadre, les responsabilités associées, les instruments de structuration et les règles de gestion des interruptions. Le cadre de référence institutionnel renforce l’importance accordée aux transmissions au sein de chaque profession et en interdisciplinaire. Il rend explicite les responsabilités à l’égard du processus de transmissions (qui en assume la conduite ? qui est garant de la qualité du processus ? etc.). Il définit la façon de prévenir et de gérer les interruptions. Il définit les identifiants à utiliser pour désigner un patient. Il promeut la communication face-à-face et évite les transmissions téléphoniques ou exclusivement écrites/électroniques, autant que faire se peut. Il précise le concept de structuration des transmissions.
Les directions (médicales et infirmières), soutiennent et s’engagent dans ce projet. Ainsi, la direction valide le cadre de référence institutionnel après consultation des responsables des services. Une fois le cadre institutionnel adopté, celui-ci est diffusé aux services en leur demandant de le compléter et de le préciser en fonction de leurs spécificités.
Définition d'un cadre de service pour les transmissions
Le cadre institutionnel est ensuite soumis aux services, qui le complètent de la façon suivante (liste non exhaustive) :
- Définition du lieu des transmissions, minimisant les distractions, avec accès aux dossiers, à l’imagerie, aux résultats d’examens. Dans la mesure du possible, le collectif préconise des transmissions au lit du patient
- Définition du temps à prévoir et des documents à compléter, à imprimer ou à charger à l’écran en vue des transmissions
- Définition des horaires standardisés et des stratégies de communication de ceux-ci
- Détermination de la préparation attendue des professionnels en vue des transmissions : gestion du temps pour garantir leur disponibilité et leur attention, documents nécessaires disponibles, notes. Les vérifications d'équipements à réaliser (tour de lit, par exemple) seront également précisées.
Les responsables des services mettent ce cadre en consultation au sein de leurs équipes qui définit in fine un logigramme qui explique et décrit de façon séquentielle les actions à mener lors du processus de transfert.
Utilisation d'un outil/une checklist de transmission orale et écrite
L’intervention d’amélioration centrale dans ce collaboratif d’apprentissage est la structuration des transmissions au moyen de l’outil I-PASS. Même si les institutions sont libres d’utiliser d’autres outils. L’I-PASS s’appuie sur une étude reconnue conduite par Starmer et collègues, publiée dans le New England Journal of Medicine et est une simplification de l’outil IPASS THE BATON, « Je passe le relais » en français, promu dans le cadre de TeamSTEPPS.
Néanmoins, il existe d’autres outils de transmissions standardisés dans le monde de la santé. Retrouvez dans le document principal de cette section les outils, leur signification et leur utilité (cf. document ci-dessus) :
- SAED/SBAR ou encore mieux ISBARR
- SHARQ
- Signout
- HANDOFFS
- PACE
- SHARED
- RSVP
- ANTICIPATE
Certaines institutions développement également leur propre grille de transmission afin que les équipes se les approprient. C’est tout à fait possible, tout en se reposant sur des outils qui montrent leurs preuves. Attention à ne pas démultiplier les grilles de transmissions dans une même institution, l’usage d’une, que l’on peut personnaliser au niveau du contenu des lettres, est recommandé. On y retrouve dès lors des éléments précis par spécialité qui sont pertinents.

Ressources additionnelles :
- Recommandations pour un transfert intramuros du patient instable (TIMI)
- Checklist MOVES pour un transfert intramuros d’un patient instable (TIMI)
Procédure patients instables/urgences
En raison des caractéristiques des soins urgents et d’urgence, le transfert des patients critiques se déroule généralement dans un environnement chaotique. La plupart des outils disponibles dans la littérature évaluent les transferts qui se produisent dans des contextes non urgents, lorsque le patient n’est pas dans un état critique – mais plusieurs recommandations existent qui se retrouvent dans la suite des actions et dans le document TIMI et sa checklist pour les transferts intramuros de patients instables.
Intégration d'une structure de transmission dans le DPI
L'intégration la structure de transmission dans le dossier patient informatisé (DPI) offre plusieurs avantages significatifs pour la gestion des transmissions :
- Amélioration de la communication : Assure une transmission cohérente et complète des informations entre les différentes équipes soignantes impliquées dans le suivi du patient. Cela permet une meilleure coordination des soins et une réactivité accrue aux besoins du patient.
- Réduction des erreurs : Diminue le risque d'erreurs médicales en évitant les informations manquantes ou mal communiquées. Une transmission claire et précise des données médicales essentielles aide à garantir des décisions médicales plus précises et appropriées.
- Accessibilité : Facilite l'accès rapide et centralisé aux données patient pour tous les professionnels de santé autorisés, améliorant ainsi l'efficacité des interventions médicales et la continuité des soins.
- Traçabilité : Permet de suivre et d’auditer les transmissions effectuées, ce qui est essentiel pour évaluer la qualité des soins et identifier des domaines d'amélioration potentiels dans les pratiques médicales.
- Gain de temps : Réduit le temps consacré aux transmissions manuelles d'informations et à la recherche de données dispersées. Cela permet aux professionnels de santé de se concentrer davantage sur les soins directs aux patients plutôt que sur la gestion administrative.
- Validation des informations : Permet aux professionnels de santé de vérifier rapidement les détails critiques concernant le patient. En intégrant une structure de transmission dans le DPI, il devient plus facile de confirmer ou de rectifier les informations reçues, réduisant ainsi le risque d'erreurs découlant de malentendus ou d'informations mal interprétées lors des transmissions verbales.
Cette action améliore la fiabilité des données et contribue à une prise en charge plus précise et sécurisée du patient, en assurant que toutes les équipes soignantes disposent des informations correctes et à jour.
Références bibliographiques :
o Suganandam DK. Handoff communication: hallmark of nurses. Indian J Contin Nurs Educ. 2018 Jan-Jun;19(1):12-20.
o Starmer AJ, Spector ND, Srivastava R, et al. Changes in medical errors after implementation of a handoff program. N Engl J Med. 2014;371(19):1803-1812
o Sandlin D.. Improving patient safety by implementing a standardized and consistent approach to hand-off communication Journal of Perianesthesia Nursing. 2007;22(4):289–292
o Agency for Healthcare Research and Quality. TeamSTEPPS®: Communication - Tools and Strategies - Anticipate. Rockville, MD: Agency for Healthcare Research and Quality; [cited 2024 Jul 18]. Disponible sur : https://www.ahrq.gov/teamstepps-program/curriculum/communication/tools/anticipate.html.
o Tortosa-Alted R, Martínez-Segura E, Berenguer-Poblet M, Reverté-Villarroya S. Handover of Critical Patients in Urgent Care and Emergency Settings: A Systematic Review of Validated Assessment Tools. J Clin Med. 2021 Dec 8;10(24):5736. doi: 10.3390/jcm10245736. PMID: 34945032; PMCID: PMC8707112.

Une transmission est un transfert d’information et d’appréciations relatives au patient, de préférence interactif, incluant souvent la remise et la reprise de la responsabilité de prise en charge d’un patient, d’un groupe de patients ou d’un service. Il existe deux types de transferts d'informations :
- Une transmission d'une équipe à une autre qui est temporaire (changement de pause par exemple), faisant partie d’une même unité
- Un transfert définitif qu'on caractérise par un changement d’unité ou de niveau de soins, ou transfert inter ou extra hospitalier.
Présence de l'équipe multidisciplinaire aux transmissions
Le processus de transmission doit comprendre des occasions de discuter de ce que signifient les renseignements, de demander des précisions et de poser des questions. Les responsables du transfert doivent prévoir une communication orale de qualité.
Ce temps de contact permet :
- Un accueil du patient (double identification)
- Des échanges entre responsables de la transmission pour clarifier, pour vérifier, pour actualiser avec l’utilisation d’outils de communication structurée, ex : SBAR, ANTicipate etc. (voir point 1.2)
- La finalisation du processus de transfert de responsabilité par la signature de la check-list par les deux parties
Les services d’appui sont impliqués dans la coordination du transfert et le suivi des soins est assuré :
- Service d’entretien
- Gestion des repas (horaires, régimes, préférences des patients)
- Pharmacie (Coordination de la prescription et de la distribution des médicaments)
- Gestion des rendez-vous
- Gestion des escortes
- Gestion (centrale) des lits
- Autres
Développement d'une brochure/farde/checklist de transfert ente services/départements/institutions
Il existe une liste de contrôle reprenant toutes les étapes qui doivent être accomplies pour préparer le patient avant le transfert. Celle-ci assure que tous les renseignements et documents pertinents sur le patient sont fournis à l’unité receveuse.
Les données essentielles nécessaires pour fournir une qualité de soins élevée aux patients transférés sont les suivantes :
- L’identification du patient
- Identification de l’unité/service de départ (contacts : Médecins, Infirmiers)
- Les prescriptions médicales
- Les besoins prioritaires du patient (to-do list)
- Les critères de sortie (par pathologie/groupe de patients)
- La stabilité physique et psychique des patients
- Le transfert des effets personnels
- Résumé du patient, y compris les motifs de son admission, l’évolution de l’état du patient et les traitements en cours
- Les problèmes et stratégies possibles, si des complications surviennent
- Les allergies connues
- Les résultats d’examens pertinents
- Signes vitaux précédents
Tous les items de la checklist pour le transfert sont complétés lors du transfert.

Conseils
- Engager des professionnels dans la création de la checklist.
- Adapter les checklists de transfert pour les cas particuliers, notamment lors des transferts pédiatriques.

Ressources additionnelles :
- Recommandations pour un transfert extramuros du patient stable (TEM)
- Recommandations pour un transfert intramuros du patient stable (TIM)
Gestion documentaire
Il existe une bonne gestion des documents au niveau de l'unité donneuse afin de s’assurer que les informations essentielles sont transmises à l’unité receveuse dans un délai approprié et d’une façon précise. Au niveau de l’unité de départ, il existe une brochure qui reprend les informations/documents qui doivent être transmis lors d’un transfert du patient. Affichage graphique des informations importantes (tableaux blancs par exemple).
Développer et maintenir des systèmes d’information qui facilitent la capacité des praticiens à accéder aux données nécessaires (disponibilité documents, examens etc.) et à communiquer les uns avec les autres tout au long du continuum de soin.